A pele é o maior órgão do corpo humano e desempenha um papel crucial na proteção contra agressões externas, regulação da temperatura e sensibilidade. No entanto, devido à sua exposição constante ao ambiente, a pele está sujeita a várias condições dermatológicas. Aqui estão algumas das doenças de pele mais comuns, suas causas, sintomas e tratamentos.
- Acne
Causas: A acne é uma condição comum, especialmente entre adolescentes, causada por fatores como produção excessiva de sebo, obstrução dos folículos pilosos, proliferação de bactérias e inflamação.
Sintomas: Caracteriza-se por cravos, espinhas, cistos e nódulos. Pode ocorrer no rosto, costas, peito e ombros.
Tratamentos: Incluem medicamentos tópicos (como peróxido de benzoíla e retinóides), antibióticos orais, contraceptivos orais (para mulheres) e isotretinoína em casos graves.
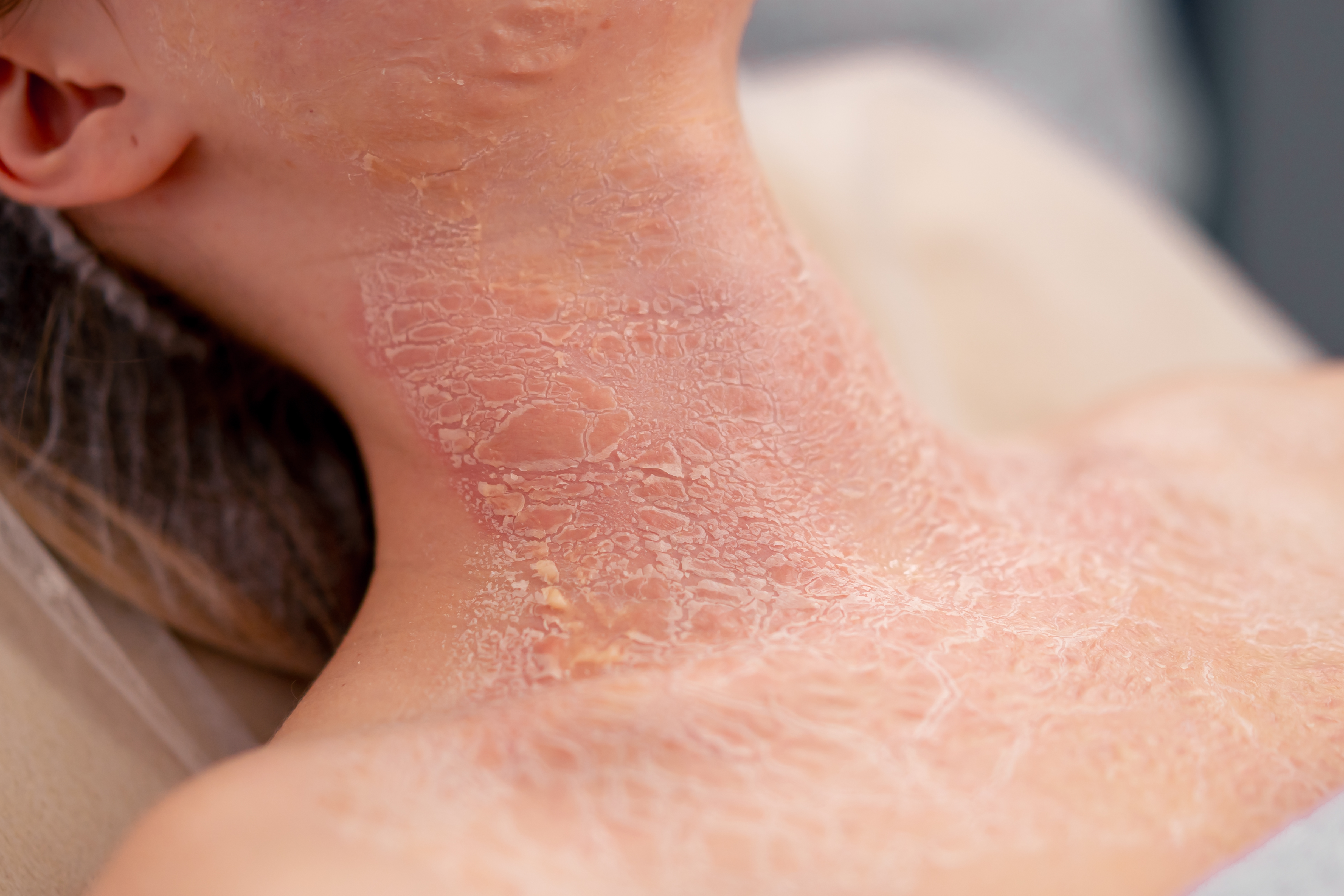
- Eczema (Dermatite Atópica)
Causas: O eczema é uma condição crônica associada a uma combinação de fatores genéticos e ambientais. Pode ser desencadeado por alérgenos, irritantes, estresse e mudanças climáticas.
Sintomas: Manchas vermelhas, coceira intensa, pele seca e rachada, e, em casos graves, bolhas e descamação.
Tratamentos: Hidratantes, corticosteroides tópicos, imunomoduladores, anti-histamínicos e, em alguns casos, terapia de luz UV.
- Psoríase
Causas: A psoríase é uma doença autoimune crônica que acelera o ciclo de vida das células da pele, resultando em acúmulo de células mortas. Fatores genéticos e ambientais desempenham um papel significativo.
Sintomas: Placas de pele vermelha cobertas por escamas prateadas, coceira, dor e, às vezes, artrite psoriática.
Tratamentos: Cremes e pomadas (corticosteroides e análogos da vitamina D), fototerapia, e medicamentos sistêmicos e biológicos.
- Dermatite de Contato
Causas: Esta condição ocorre quando a pele entra em contato com substâncias irritantes ou alérgenos, resultando em uma reação inflamatória.
Sintomas: Vermelhidão, coceira, inchaço e, em alguns casos, bolhas.
Tratamentos: Evitar o contato com o agente causador, aplicar corticosteroides tópicos e usar anti-histamínicos para aliviar a coceira.
- Rosácea
Causas: A causa exata da rosácea é desconhecida, mas acredita-se que fatores genéticos, ambientais e a presença de ácaros microscópicos na pele possam contribuir.
Sintomas: Vermelhidão facial persistente, vasos sanguíneos visíveis, espessamento da pele e, em alguns casos, problemas oculares.
Tratamentos: Antibióticos tópicos e orais, terapias com laser, e evitar fatores desencadeantes como alimentos picantes e álcool.
- Vitiligo
Causas: O vitiligo é uma condição autoimune onde os melanócitos, células que produzem pigmento, são destruídos, resultando em áreas de despigmentação.
Sintomas: Manchas brancas na pele, que podem ocorrer em qualquer parte do corpo.
Tratamentos: Cremes corticosteroides, imunomoduladores tópicos, fototerapia e, em alguns casos, enxertos de pele.
- Herpes Zoster (Cobreiro)
Causas: Causado pelo vírus varicela-zoster, o mesmo que causa a catapora. Após a recuperação da catapora, o vírus pode permanecer dormente e reativar-se anos depois.
Sintomas: Dor, ardor e erupção cutânea com bolhas em um lado do corpo, geralmente no tronco ou no rosto.
Tratamentos: Antivirais, analgésicos, e, em alguns casos, corticosteroides.
- Queda de cabelo
Causas:
Genética (Alopecia Androgenética):
– É a causa mais comum de queda de cabelo, afetando principalmente homens (calvície masculina) e mulheres (calvície feminina).
– Está relacionada a fatores hereditários e aos hormônios androgênicos.
Alterações Hormonais:
– Alterações hormonais devido à gravidez, parto, menopausa e problemas na tireoide podem causar queda de cabelo temporária.
– Condições como síndrome do ovário policístico (SOP) também podem contribuir.
Condições Médicas:
– Doenças autoimunes, como alopecia areata, onde o sistema imunológico ataca os folículos capilares.
– Infecções do couro cabeludo, como micose.
– Doenças crônicas, como diabetes e lúpus.
Medicamentos:
– Certos medicamentos podem causar queda de cabelo como efeito colateral, incluindo quimioterapia, medicamentos para pressão arterial alta, antidepressivos e anticoncepcionais.
Estresse e Fatores Emocionais:
– Eventos estressantes, como cirurgia, doença grave ou trauma emocional, podem causar uma queda de cabelo temporária chamada eflúvio telógeno.
Deficiências Nutricionais:
– Deficiências de vitaminas e minerais, especialmente ferro, zinco e vitaminas do complexo B, podem contribuir para a queda de cabelo.
Estilo de Vida e Hábitos:
– Penteados que puxam o cabelo com força, como rabos de cavalo apertados, tranças ou coques.
– Uso excessivo de produtos químicos ou calor (secadores, chapinhas).
- Sintomas:
– Queda Difusa: Afinamento geral do cabelo sem áreas específicas de perda.
– Queda em Padrão: Queda de cabelo no topo da cabeça ou na linha do cabelo (comum na alopecia androgenética).
– Áreas de Queda: Zonas de calvície, pequenas áreas circulares ou manchas.
– Quebra de Cabelo: Cabelos quebradiços e fracos que se partem facilmente.
- Tratamento: O tratamento da queda de cabelo depende da causa subjacente:
– Medicações: Minoxidil (tópico) e finasterida (oral) são comumente usados para tratar alopecia androgenética.
– Terapias Hormonais: Para tratar desequilíbrios hormonais.
– Suplementos Nutricionais: Para corrigir deficiências de vitaminas e minerais.
– Tratamentos Estéticos: Terapia com luz laser, microagulhamento.
– Transplante Capilar: Procedimento cirúrgico para redistribuir cabelos em áreas calvas.
– Mudanças no Estilo de Vida: Evitar penteados que puxam o cabelo, reduzir o uso de produtos químicos e calor.
- Melasma:
Causas: As causas do melasma incluem uma combinação de fatores genéticos, hormonais e ambientais:
– Exposição ao Sol: A radiação ultravioleta (UV) do sol estimula os melanócitos a produzirem mais melanina.
– Alterações Hormonais: A gravidez, uso de anticoncepcionais orais e terapia hormonal podem desencadear o melasma. Por isso, a condição é comum em mulheres grávidas e é chamada de “máscara da gravidez” ou cloasma gravídico.
– Fatores Genéticos: A predisposição genética desempenha um papel importante, sendo mais comum em pessoas com histórico familiar da condição.
– Uso de Cosméticos: Certos produtos cosméticos podem irritar a pele e desencadear ou agravar o melasma.
Medicações: Alguns medicamentos podem sensibilizar a pele à luz solar, aumentando o risco de melasma.
Sintomas: O principal sintoma do melasma é o aparecimento de manchas escuras ou acastanhadas na pele. Essas manchas são geralmente simétricas e aparecem principalmente no rosto, pescoço e antebraços.
Tratamento: O tratamento do melasma requer uma abordagem multifacetada. As opções de tratamento incluem:
– Protetor Solar: Uso diário de protetor solar com alto fator de proteção (FPS 30 ou superior) é essencial para prevenir o agravamento do melasma.
– Cremes Despigmentantes: Hidroquinona é um agente clareador comumente usado. Outros ingredientes ativos incluem ácido kójico, ácido azelaico, tretinoína e corticosteroides.
– Peelings Químicos: Procedimentos que utilizam ácidos para remover as camadas superficiais da pele e promover o crescimento de nova pele.
– Laser e Luz Pulsada Intensa (IPL): Técnicas que utilizam luz para destruir o excesso de melanina. Esses tratamentos devem ser realizados com cautela, pois podem causar hiperpigmentação ou hipopigmentação.
– Microagulhamento: Procedimento que utiliza agulhas finas para criar microlesões na pele, promovendo a produção de colágeno e facilitando a penetração de medicamentos clareadores.
– Terapias Combinadas: Combinação de tratamentos tópicos e procedimentos para obter melhores resultados.
- Hanseníase
Causas: A hanseníase é causada pela bactéria Mycobacterium leprae, que é transmitida principalmente através de gotículas respiratórias de pessoas infectadas que não estão em tratamento. A doença não é altamente contagiosa, e a maioria das pessoas tem uma resistência natural à infecção.
Sintomas: Os sintomas da hanseníase podem variar, mas geralmente incluem:
– Lesões cutâneas (manchas esbranquiçadas, avermelhadas ou acastanhadas) que podem ser insensíveis ao toque, calor ou dor.
– Espessamento e/ou nódulos na pele.
– Perda de sensibilidade nas mãos, pés e outras áreas do corpo.
– Fraqueza muscular.
– Inchaço e/ou dor nas articulações.
– Problemas oculares que podem levar à cegueira se não tratados.
Tratamento: O tratamento da hanseníase é feito com uma combinação de antibióticos, conhecida como poliquimioterapia (PQT). O tratamento dura geralmente de seis meses a dois anos, dependendo da forma da doença.
- Câncer de pele
Antes de mais nada é preciso entender que o Cãncer de pele pode ser de vários tipos, sendo que os mais comuns são:
Carcinoma Basocelular (CBC):
– Descrição: É o tipo mais comum e menos agressivo de câncer de pele. Origina-se nas células basais, que estão localizadas na camada mais profunda da epiderme.
– Sintomas: Pequenas saliências ou nódulos que podem ser translúcidos, brilhantes, rosados ou esbranquiçados; úlceras que não cicatrizam; manchas vermelhas ou áreas irritadas.
– Prognóstico: Raramente se espalha para outras partes do corpo (metástase), mas pode causar danos locais se não tratado.
Carcinoma Espinocelular (CEC):
– Descrição: Surge nas células escamosas, que compõem a maior parte das camadas superiores da pele.
– Sintomas: Manchas vermelhas escamosas, nódulos firmes, úlceras ou feridas que não cicatrizam; lesões que podem sangrar ou formar crostas.
– Prognóstico: Pode se espalhar para outras partes do corpo, embora seja menos comum do que no melanoma. Requer tratamento adequado para prevenir a disseminação.
Melanoma:
– Descrição: Tipo mais grave de câncer de pele, originado nos melanócitos, as células que produzem melanina (pigmento da pele).
– Sintomas: Manchas ou lesões escuras, assimétricas, com bordas irregulares, cores variadas e diâmetro crescente; podem surgir em qualquer parte do corpo, inclusive em áreas não expostas ao sol.
– Prognóstico: Pode se espalhar rapidamente para outras partes do corpo (metástase). O diagnóstico e tratamento precoce são cruciais para aumentar as chances de cura.
Fatores de Risco
– Exposição Excessiva ao Sol: Principal fator de risco. Os raios UV danificam o DNA das células da pele.
– Histórico de Queimaduras Solares: Queimaduras, especialmente na infância, aumentam o risco.
– Uso de Câmaras de Bronzeamento: Fonte artificial de raios UV que aumenta o risco de câncer de pele.
– Tipo de Pele: Pessoas com pele clara, cabelos loiros ou ruivos, e olhos claros têm maior risco.
– Histórico Familiar: Histórico de câncer de pele na família pode aumentar o risco.
– Sistema Imunológico Comprometido: Pessoas com sistemas imunológicos debilitados, como transplantados de órgãos, estão em maior risco.
– Exposição a Produtos Químicos: Exposição a certos produtos químicos pode aumentar o risco.
Sintomas e Sinais de Alerta
– Mudanças em Pintas Existentes: Alterações em tamanho, forma, cor ou textura.
– Aparecimento de Novas Lesões: Especialmente lesões que crescem, mudam de cor ou sangram.
– Feridas que Não Cicatrizam: Feridas que persistem por mais de algumas semanas.
– Crescimentos ou Nódulos: Lesões que crescem lentamente ao longo do tempo.
Diagnóstico
– Exame Físico: Inspeção visual da pele pelo dermatologista.
– Dermatoscopia: Uso de um dermatoscópio para examinar lesões suspeitas com maior detalhe.
– Biópsia: Remoção de uma pequena amostra de tecido da lesão suspeita para exame microscópico.
Tratamento
– Cirurgia: Remoção da lesão cancerosa. Tipos incluem excisão cirúrgica, cirurgia micrográfica de Mohs (especialmente para cânceres de pele no rosto) e curetagem com eletrodissecação.
– Radioterapia: Uso de radiação para destruir células cancerosas.
– Terapia Fotodinâmica: Combinação de medicamentos e luz para destruir células cancerosas.
– Quimioterapia: Uso de medicamentos tópicos ou sistêmicos para destruir células cancerosas.
Imunoterapia: Estimulação do sistema imunológico para combater o câncer, especialmente em melanomas avançados.
Prevenção
– Proteção Solar: Uso de protetor solar com alto fator de proteção (FPS), roupas de proteção, chapéus e óculos de sol.
– Evitar Exposição ao Sol: Especialmente durante os horários de pico (10h às 16h).
– Evitar Câmaras de Bronzeamento: Não utilizar fontes artificiais de UV.
– Autoexame da Pele: Realizar autoexames regulares para identificar mudanças na pele.
– Consultas Regulares ao Dermatologista: Exames de pele periódicos, especialmente para aqueles com fatores de risco elevados.